Na hora certa: quando realmente fazer o papanicolau
Excesso de exames de papanicolau para detectar alterações causadas pela infecção do HPV tem levado a tratamentos desnecessários e perigosos

Desde que iniciou a vida sexual, aos 17 anos, Mariana começou a fazer exames ginecológicos de rotina, como o papanicolau, que consiste em uma coleta de células do colo uterino, feita com uma espátula. Ela pensou que se tratava de um protocolo padrão indicado a todas as mulheres com vida sexual ativa. Não questionou. Este ano, porém, o exame acusou uma alteração indicativa de papilomavírus humano, o famoso HPV, o segundo vírus mais comum depois da gripe e um velho conhecido do público feminino.
O HPV é o causador da maioria dos casos de câncer de colo de útero, o quarto tipo de neoplasia que mais mata mulheres no Brasil – por isso, sua detecção tão precoce preocupa. A médica de Mariana sugeriu um segundo procedimento, uma colposcopia, que permite ver o colo do útero com microscópio. O resultado veio semelhante ao primeiro. Então, a ginecologista pediu um terceiro, uma biópsia. “Eles cortam a laser um pedaço do colo do útero, é bem desconfortável. Você sangra muito por vários dias”, conta.
De novo, o mesmo resultado: uma lesão que indicava HPV, mas não confirmava a presença do vírus, para o qual há vacina indicada a partir dos 9 anos – oferecida gratuitamente no SUS para meninas até 14 anos e para mulheres imunossuprimidas de até 45. Como o terceiro resultado foi semelhante aos demais, foi indicada uma cauterização com ácido, realizada em três sessões e, mais uma vez, incômoda.
Quando fazemos papanicolau todo ano, é comum encontrar lesões que regrediriam de forma espontânea. Quando essa alteração celular é diagnosticada, ocorrem intervenções que geram mais danos
Halana Faria, diretora do Coletivo Feminista Sexualidade e Saúde
Mariana desconfiou. Estava encafifada com o fato de ter feito procedimentos invasivos que não cravavam o diagnóstico. “O resultado dizia ser uma lesão indicativa de HPV, mas não afirma ser HPV. Inclusive, essa é uma dificuldade bem grande que tive, porque não encontrei nenhum exame que me dissesse se era isso realmente e qual tipo era”, compartilha. De fato, o papanicolau não diagnostica o HPV, mas alterações causadas pelo vírus. Ela decidiu procurar outro médico, que teve uma posição contrária à da primeira ginecologista.
Pesquisando na internet, ela também descobriu que o papanicolau não estava indicado a jovens da idade dela, que hoje tem 21 anos. O Ministério da Saúde atualmente recomenda iniciar o rastreamento para o HPV apenas aos 25 anos, independentemente da idade com a qual a pessoa com útero iniciou a vida sexual. Se o exame estiver normal aos 25, é preciso repetir aos 26. Se continuar tudo bem, a recomendação é fazê-lo a cada três anos até os 64 anos – a frequência muda para pessoas com HIV, imunossuprimidas ou quem já teve lesões de HPV ou mesmo câncer causado por ele.
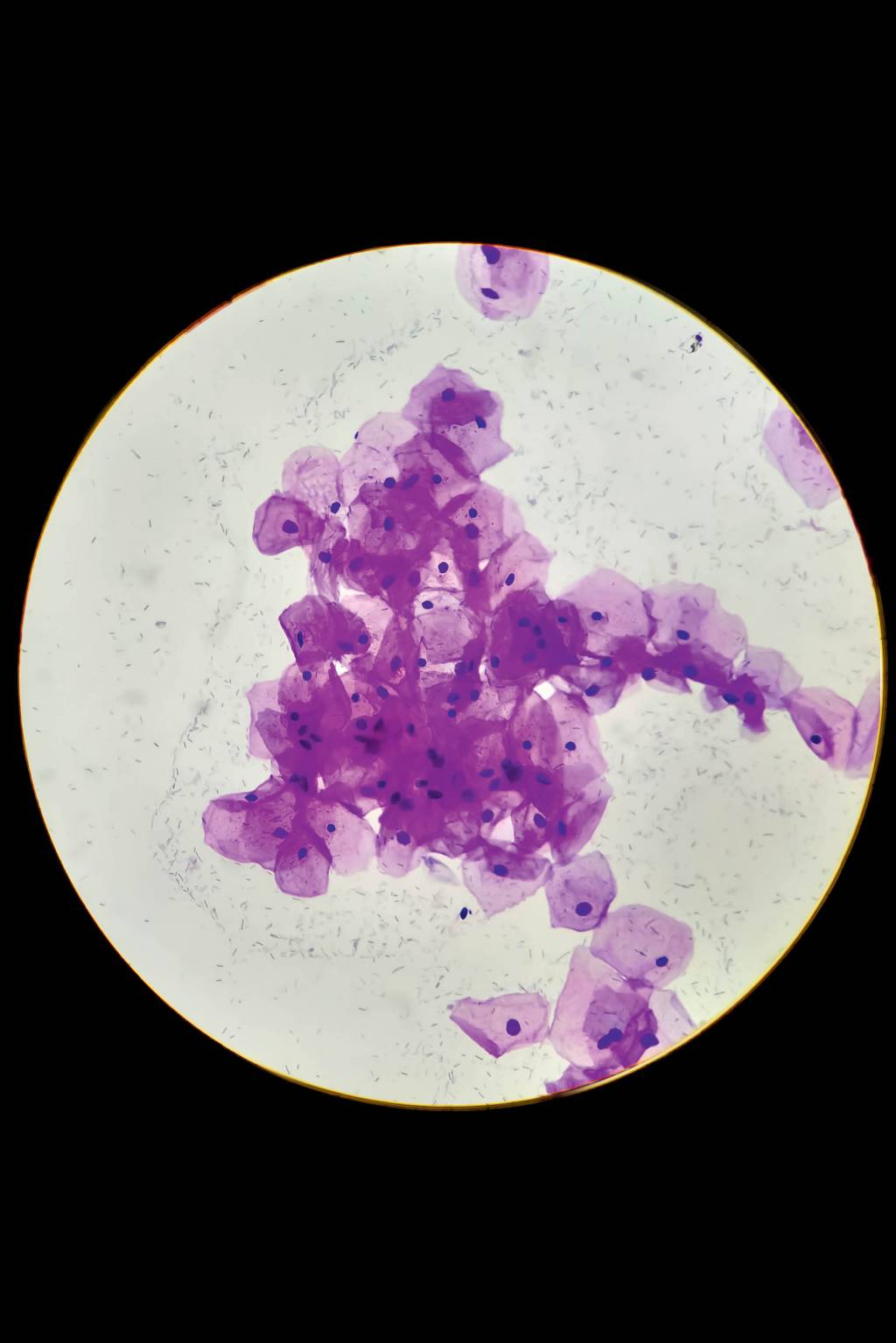
Apesar desse protocolo, muitos médicos, como a de Mariana, estão fazendo exames demais: começam antes da hora e repetem o procedimento com uma frequência considerada exagerada segundo as recomendações científicas dentro e fora do Brasil. Especialistas ouvidos por CLAUDIA confirmaram haver um sobrediagnóstico, isto é, diagnóstico de algo sem relevância ou sem prejuízo à saúde no caso do HPV. A história de Mariana é exemplar. Ela chegou a ouvir a opinião de um segundo médico, que disse que não era possível fechar um diagnóstico e que ele aguardaria antes de sugerir tratamentos mais invasivos. O que mais a abalou foi essa falta de conduta padronizada. “É muito normalizado que se faça esse exame desde cedo. Isso faz parte de um ciclo de violência que sofremos em nossos corpos”, lamenta.
A ginecologista Halana Faria, diretora do Coletivo Feminista Sexualidade e Saúde, de São Paulo, concorda. Mestre em Ciências pela Faculdade de Saúde Pública da USP, ela diz que a realização anual de papanicolau é desnecessária, invasiva e cara. “Quando fazemos papanicolau todo ano, é muito comum encontrar lesões que regrediriam, em sua ampla maioria, de forma espontânea. Quando essa alteração celular que regrediria espontaneamente é diagnosticada, ocorre uma cascata de intervenções, de preocupações, novos exames, de biópsias, colposcopias que só geram dano ou que geram mais dano do que benefício”, diz. Segundo Halana, usuárias de plano de saúde estão mais sujeitas ao sobrediagnóstico do HPV do que usuárias do SUS.
Os casos de câncer de colo de útero são raros antes dos 25 anos. Em 98% das vezes, a infecção por HPV neste período é autolimitada
Esse excesso de diagnóstico tem a ver com a alta prevalência do vírus. O cientista alemão Harald Hausen, ganhador do Prêmio Nobel de Medicina por descobrir a relação entre HPV e câncer de colo do útero, aponta ser muito provável que todas as pessoas entrem em contato com o vírus por meio das relações sexuais em algum momento da vida. “Estudos mostram que, na população jovem, em média, 40% tem resultado positivo [se testada em dado momento, já que o vírus é transitório]”, diz o ginecologista e obstetra Valentino Magno, professor da Universidade Federal do Rio Grande do Sul.
Mas os casos de câncer de colo de útero são raros antes dos 25 anos. Em 98% das vezes, a infecção por HPV neste período é autolimitada. “Na imensa maioria, para não dizer em quase todos os casos, vai haver uma regressão espontânea”, diz Halana. Isto é, na maior parte dos casos nesta faixa etária, o HPV é apenas uma infecção viral transitória, que não vai se tornar crônica ou desenvolver nenhuma doença. Valentino cita o caso de uma paciente que retirou um pedaço em cone do colo do útero, em um procedimento chamado conização, devido a lesões detectadas aos 20 e, novamente, aos 26 anos. “Isso aumentou as chances de ela ter problemas no futuro, como aborto ou parto prematuro, e, provavelmente, não precisava ter feito essa cirurgia aos 20. Em determinados casos, bastaria acompanhar com um especialista”, diz.
Além do impacto na saúde da mulher, o sobrediagnóstico do HPV, que cresceu na esteira da popularização do papanicolau, não reduziu os casos de câncer. Os números de câncer associados ao vírus estão estáveis desde a década de 70. No Brasil, a cada ano, o Instituto Nacional do Câncer (Inca) estima 16 mil novos casos de câncer de colo de útero e 6,5 mil vítimas da doença. O que, então, não está funcionando? Ainda segundo o Inca, cerca de 6% das mulheres de 25 a 64 anos nunca realizaram o exame do papanicolau. Cerca de 80% das mulheres afirmaram ter realizado o papanicolau nos últimos três anos, mas o acesso ao exame preventivo também segue o padrão de desigualdade brasileiro: há diferenças nas análises por raça, por escolaridade e por região do país.
É aí que se entra em uma encruzilhada: se em algumas mulheres estão sendo feitos exames demais e procedimentos potencialmente desnecessários tão cedo na vida, para outras – em diferentes faixas etárias – simplesmente não há acompanhamento algum. “Essas quase 7 mil mortes seriam, a princípio, evitáveis porque temos possibilidade de prevenção e tratamento precoce em quase 100%”, diz Agnaldo Lopes, presidente da Federação Brasileira das Associações de Ginecologia e Obstetrícia (Febrasgo).
Parte disso se deve justamente ao motivo que faz muitos médicos sugerirem não exagerar na dose quando se fala em cauterizações e outras medidas mais radicais: a progressão lenta da doença. Mesmo uma lesão pré-cancerosa, classificada com a sigla NIC 2 ou 3, pode demorar até uma década para se tornar um câncer. Existe, portanto, o que os médicos chamam de uma janela de oportunidade enorme para o diagnóstico precoce, observa Agnaldo. Torna-se, então, uma questão de acompanhamento, que deve considerar aspectos individuais de cada paciente, como a idade e a vontade de ter filhos nos próximos anos. Essas questões servem de guia sobre a melhor ação se houver suspeita que os problemas se tornarão mais sérios.
Além disso, o papanicolau não é um exame com sensibilidade de 100% – daí o desconforto sentido por Mariana, que ficou sem saber se o que tinha era mesmo motivo de preocupação. Para driblar essa falha, a repetição do exame ao longo dos anos ajuda a ter mais certeza do diagnóstico. Mas os especialistas afirmam ser importante incluir o teste conhecido como DNA-HPV, ainda não adotado pela saúde pública no Brasil. A princípio, ele lembra o papanicolau, pois envolve a análise de células do colo do útero, mas é mais preciso e possibilita um diagnóstico mais precoce porque identifica a presença e agressividade do vírus do HPV. Em alguns tipos de casos, por exemplo, o HPV também causa verrugas vaginais, que são benignas e, em geral, sinal de uma infecção mais branda.
Em média, de 35% a 40% das mulheres no Brasil fazem o rastreamento sempre, mas o restante não faz nunca. É um acesso muito desigual
“O DNA-HPV é computadorizado. Então elimina-se esse viés de quem analisa o exame”, diz Valentino. O exame já consta no rol de procedimentos com cobertura obrigatória pelos planos de saúde. Na rede pública, a Febrasgo ainda discute com o Ministério da Saúde a sua adoção. “Se o teste vier negativo, é preciso reavaliar em cinco anos [estende-se o prazo de novos exames]. Se vier positivo, recomenda-se o papanicolau”, explica Agnaldo.
A proposta da entidade é voltada às pessoas com útero acima de 25 anos e traria uma clara evolução: menos exames invasivos para quem não precisa e mais certeza da gravidade do HPV em quem encontrou o vírus no corpo, sabendo com mais clareza se há chances dele se transformar em câncer. Segundo um estudo feito pela Unicamp, e publicado no ano passado na revista Lancet, os testes de DNA-HPV identificaram mais casos e em fase mais precoce na comparação ao papanicolau. O exame de DNA também teria um custo-benefício melhor.
Na visão dos especialistas, é importante superar a cultura de que um exame ginecológico necessariamente precisa conter o papanicolau, o que pode levar a uma negligência de outros aspectos. Ou seja, acompanhamento anual com ginecologista é mais que isso, frisa Valentino Magno: “Há médicos que orientam a coleta de papanicolau da menina de 18 anos, mas esquece de confirmar se ela vacinou e de orientar sobre o sexo seguro, aspectos mais importantes nesta faixa etária”. Mariana ainda se abala ao lembrar das incertezas. “Foi bem ruim ficar com dúvida se era mesmo HPV ou não, e se eu estava fazendo um tratamento realmente necessário ou algo que vai ser prejudicial no futuro”, lamenta. “Ter essa dúvida ainda é a parte mais difícil para mim.”


 5 destinos semelhantes a Campos do Jordão (e mais baratos)
5 destinos semelhantes a Campos do Jordão (e mais baratos) Maquiagem para pele madura: 8 truques que rejuvenescem na hora
Maquiagem para pele madura: 8 truques que rejuvenescem na hora 6 perfumes brasileiros que são melhores do que os gringos
6 perfumes brasileiros que são melhores do que os gringos 6 esmaltes escuros e elegantes para apostar no inverno 2025
6 esmaltes escuros e elegantes para apostar no inverno 2025 Looks para Campos do Jordão: 5 ideias elegantes e fora do óbvio
Looks para Campos do Jordão: 5 ideias elegantes e fora do óbvio








